

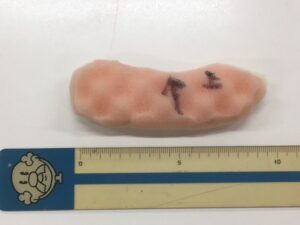
手指の拘縮悪化予防のために
スポンジが絶大な効果があることを
前の記事「ウソみたいなホントの話」でお伝えしました。
スポンジは
100均でも入手できるし
加工は普通のハサミだけでできるし
失敗しても作成し直すことが容易です。
耐久性に欠けるのがやや難点ではありますが
すぐに作れる、安価、でも絶大な効果があるということで
費用対効果にとても優れています。
入手するスポンジは
フニャッと潰れてしまうものは向かないので
復元性、反発性の高いスポンジを選んでください。
使い勝手が良かったのは、ダイソーで購入したこちらのスポンジです。

私は100均のキッチンコーナーで選んでいますが
バスコーナーや車の洗車コーナーで販売されているスポンジも
選択肢に入れておくと良いかと思います。
さて
それでは、なぜスポンジという素材なのか
スプリントやタオルではなく
スポンジという素材を使う意味について説明していきます。
手には、縦・横・斜めのアーチがあります。
昔、学校で習ったでしょう?
力を抜いた状態でご自身の手指を見てみてください。
母指と示指、小指と手掌面が作っている空間の大きさに違いがありますよね?
次に、ギュウっと力を入れて手指を握ってみてください。
母指と示指、小指が作る円還の大きさにも違いがありますよね?
そして、いずれの場合でも
手指が作っている空間は円筒状ではなくて円錐に近い状態になっています。
縦・横・斜めの3つのアーチがあるからです。
よく、タオルやおしぼりを丸めて握ってもらっているかと思いますが
丸めた状態だと円筒形になっています。
円筒形のものを握らせるということは
小指側を過剰伸展させることになります。
小指に関与する筋といえば
小指対立筋・浅指屈筋・深指屈筋・総指伸筋・小指伸筋などで
多関節筋です。
神奈川県作業療法士会>「いつでも何回でも再学習☆応援講座」
>再学習・筋触診ー上肢編をご活用ください
多関節筋ですから
小指のMP・PIP・DIPの関節を過剰伸展させるということは
外力としてその時に強制的に伸展させることはできても
身体自身の必然として伸展していないので
代償として筋の近位部を収縮させることになります。
筋そのものがリラックスした結果として伸展しているのではなくて
他動的に強制的に筋の遠位部を伸展させれば
代償的に筋の近位部を収縮するしかない
伸展が過剰であればあるほど
代償としての収縮が強くなります。
その結果、善かれと思っての巻きタオルなのに
逆効果となり、拘縮をもっと悪化させてしまいます。
臥床時のポジショニングと
同じコトが違うカタチで起こっているだけです。
臥床時には、股関節・膝関節を強制的に
クッションで伸展・外転させて
かえって骨盤の捻れを引き起こしたり
屈曲拘縮を悪化させてしまいがちです。
強引でも伸展させないと拘縮がひどくなるという
知識のない善意による思い込みのために
結果として逆効果を招いてしまい
対象者の状態を悪化させてしまっているのです。
「知は力なり」という言葉がありますが
一時は「無知は力」だ。。。と思ったこともありました (^^;
でも、やっぱり「知は力なり」なんだと考え直しました。
このような誤った対応の根幹にあるのは
「現状は悪いから、良くしてあげなければ」という
人体構造の解剖学的生理学的知識に基づいていない善意であり
因果関係論であるICIDHに依拠した考え方です。
そして、善意からなされているが故に
自覚・修正しにくいという問題があります。
現実には
人体というのは、解剖学的にも生理学的にも連続性があり
常に、環境との相互作用を営んでいます。
相互関係論であるICFに基づいたリハの実践をするというのは
人体の解剖学的生理学的可変性を良い方向に活用するということです。
OTの人はよく理論が必要と言いますが
理論を治療に活かすというのは、こういうことです。
ICFという最も本質的な理論に依拠した実践なのかどうか
どんなことでも常に
理論と実践とを相互にフィードバックさせる、
自身に問いかけながら実践を積み重ねるということです。
痙性の強い方でも
筋肉は常時一定の緊張度にあるわけではなく
その方なりの幅で筋緊張が変動しています。
スポンジは反発性がありますから
筋緊張が強い時には指尖と手掌面との接触を緩和し
筋緊張が弱まった時には本来の可動域に合わせてスポンジが広がってくれます。
つまり、スポンジは手指に合わせて収縮したり拡張したりしてくれる
ところが、巻きタオルやおしぼりやスプリント素材には反発性がありません。
巻きタオルは、人の手指がタオルに合わせることを要請しますが
スポンジは、人の手指にスポンジの方が合わせてくれる
多関節筋だから
手指にスポンジを握っているだけでも
手指の筋の緊張が緩和すれば
前腕や上腕の筋緊張も緩和して
結果として手指や手関節、肘や肩の可動域が拡大します。
というよりも、
その方本来の可動域を目にすることができるようになるのです。
理想論や本来の肢位を基準として想定し
そこから差し引きマイナスで現状を判断し
基準に到達すべく、近づけるべく、修正・改善しようという
視点はICIDHに基づいた考え方であり
急性期には必要かもしれませんが、生活期にある方には適切とはいえません。
現状を否定せず
その方なりの埋もれている本来の能力を発揮できるように
(その場合の多くは、誤介助誤学習由来のものです)
援助するという視点こそがもっとも重要です。
スポンジを作る時には
その方の手指の最大可動域に合わせてはいけません。
最大可動域よりも小さめに作ります。
だから、こんなに小さく細いスポンジでも効果があります。

スポンジを装着する時には
向きを間違えないようにすることが大切です。
作成者が装着・脱着するのであれば問題ありませんが
看護介護へ装着を依頼する場合には
(夜間に装着し昼間は装着せずに動きを引き出したい場合など)
向きが的確に装着できているのかどうか
間違えないように明確に説明することと同時に確認しておくことも必要です。
写真を撮って説明入りの取り扱い説明書を作成し
使用する場所、つまりお部屋に掲示しておくことだけではなく
使う対象そのもの、つまりスポンジにも目印をしておくことが必要です。
ここに努力を惜しむと
深く考えずに、単に「つければ良い」と考えている人に
反対向きに装着されて
その結果、効果がない、やっても仕方ない、やらなくて良いと
誤認されてしまいがちです。
(こういうことは本当にしばしばよくよく起こります)
本来は
共有すべき情報を作成・提供するまでが
OTの仕事、分掌範囲だと考えますが
職場の状況によっては
拡散・共有化までを担当した方が良いこともあります。
「なんで私がそこまで?」と思うかもしれませんが
仕事はやったもの勝ち
必ず自身の地肉となって底力がついてきます。
でも、永遠に繰り返すだけでは
賽の河原の石積みのような気持ちになって
「もう、やってられない!」となりますから
実践力のある他部門の人を見つけておくことです。
本当に効果のあることをしていれば
必ず一人は見ていてくれる(観ることができる)人がいるものです。
時間はかかっても、そこから広げていく道ができてきます。
その人の職位や状況にもよりますが、将来的な希望が見えれば
頑張り続けることができます。
関連してあと何点かお伝えしておきます。
装着したスポンジが外れないように
ひもやゴム紐をつけたりします。
認知症のある方の場合には
ひもやゴム紐など目につく素材があることで注意を引き寄せることになり
それらを引っ張ってしまったり、外してしまったり、異食してしまうこともあります。
ひもやゴム紐があった方が良いのか
ない方が良いのか、その方の状態に合わせて判断します。
スポンジは消耗品ですので
反発性が弱まってきたら作成し直すことが必要です。
装着によって最大可動域が拡大することもよくあります。
拡大した可動域に応じてスポンジを大きく作り直すことも必要です。
その方の状態像をよく把握して
適切な環境を提供する一環としてのスポンジ作成
ということなのです。
< 関連記事 >
「拘縮悪化予防スポンジ」必見!OTのすご技・アイデア集
「拘縮悪化予防スポンジ」OT佐藤良枝のDCゼミナール
「スポンジでROM」OT佐藤良枝のDCゼミナール














最近のコメント