私がすごく疑問に感じるのは
「その人らしさを大切に」「認知症のある方に寄り添ったケア」
と唱えられることはあっても
実際の実践は、単にハウツーの当てはめをしているだけというケースが多いことです。
「〇〇という時には△△する」
これのどこが、その人らしさを大切にしていることなのか、寄り添っているのか
私にはさっぱり理解できません。
ハウツーは個別性の真逆にあるものです。
そもそも、どういう言動がその人らしさを大切にしていることで
どういう言動が寄り添ったケアではないのか
具体的に現実的に考えていくと、とても難しいことです。
たとえば
帰宅要求がある方に対して
「お茶を飲んでいただく」「タオルを畳んでいただく」
などの気をそらす対応が為されています。
諸般の事情で、そうするしかない時だって、もちろんあるとは思います。
そのような時には、望ましい対応でも適切な対応でもないことを自覚した上で
気をそらせる対応をするしかないからするのだと自覚しつつ行えば良いのです。
けれど、実は、
「気をそらせる=良い対応」と思い込んで為されている場合が多いのではないでしょうか?
帰宅要求に対して、気をそらせるような対応は
決して望ましい対応でも適切な対応でもありません。
だって、もしも上述の対応が良い対応だとしたら
どれだけ上手く気をそらせられるか、どれだけ上手く誤魔化せるか
ということが良い対応ということになってしまいます。
そんなバカなことがあるはずがありません。
認知症と人権擁護がご専門の齋藤正彦医師は
「微笑みながら徘徊したり帰宅要求を訴えている人はいない。みんな必死だ。」
とおっしゃっていました。
本当にその通りだと思います。
この問題はとても根深くて
「帰宅要求→気をそらせる」対応は単に表面的に表れているだけで
それよりも根本的な問題があって、
「帰宅要求→どうしたらおさめることができるか」
という発想のもとに対応の工夫が展開されてきた
そしてそのようなハウツー的対応への疑問や改善提案が
為されてこなかったことにあると考えています。
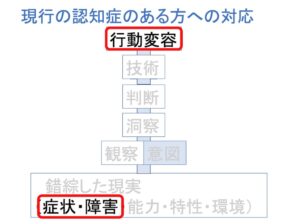
それって、下図のような思考過程(本当は思考ですらない)
で為される対応です。
帰宅要求だけを切り取って、どうしたら帰宅要求がなくせるか
考える。という対応です。
私が実践し提案してきていることは、まったく違うことです。
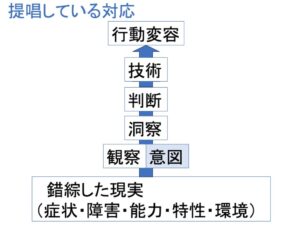
上図の通り、まず、きちんと情報収集をします。
目の前に起こっている、一見すると不合理な言動、
たとえば、帰宅要求をしている場面そのものをきちんと観察します。
(この過程がすっ飛ばされている、不十分過ぎることが圧倒的に多い)
知識があれば、その場面に反映されている、
その方の能力と障害と特性を見出すことができます。
見出すことができれば、その方に今、何が起こっているのかを洞察することができます。
洞察することができれば、どうしたら良いのかを判断することができます。
それは、自然と一本道のように浮かび上がってくるものです。
あとは、その判断を具現化できる技術があれば良いだけです。
錯綜した現実を解きほぐす
そのためには、知識が必要です。
知識がなければ、単に「何度も繰り返し帰りたいと言う」ことしかわかりません。
知識があれば、近時記憶障害があっても再認可能だからきちんと説明しよう。
という判断ができますし
説明する時には口調に気をつけて、伝わりやすい言葉を選択しよう。
といった、その方の特性も理解できているからこそ可能な判断ができます。
観察の解像度を上げる
きめ細やかに現実を解きほぐせるほど
より的確な対応がその時々、その方それぞれに可能になる所以です。
ポジショニングの現状とまったく同じコトが違うカタチで起こっているだけです。
どうしたら良いのかがわからないのではなくて
何が起こっているのかがわからないのです。
だとしたら、「自分にはわからない」という事実にきちんと向き合って
錯綜した現実を解きほぐせるように
情報収集からやり直せば良いだけです。
その繰り返しで、パッと観てパッと洞察できてパッと対応できるようになります。
知識を習得しようとしない人や情報収集の過程をすっ飛ばす人には
結局、何が起こっているのか皆目わからないでしょうし
その人ができていなくて、私がやっていることとの違いもわかりません。
本当に違うのは、実際にやっていることではなくて
実践を下支えしている観察・洞察なのです。
今、本当に問われているのは
どう対応するか、ではなくて
観察、洞察、評価が不十分だという、私たちの側の問題なのです。
だからこそ、今すぐにでも改善可能なのです。
「その人らしさを大切にする」
「寄り添ったケア」
という高邁な理念は唱えているだけでは決して実現できません。
理念は唱えるものではなく、実践の際のもう一つの指針となるものです。
どのように指針となるのか
理念がどのように対応の工夫に役立つのか
次からの記事でご提案していきます。










最近のコメント