なぜ、生活期の方の股関節周囲筋が硬くなるのか?
一つには、前の記事で記載したように
臥床時のポジショニングの問題があると思っています。
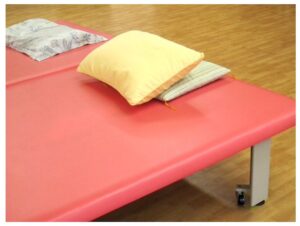
褥瘡予防と言いながらも
結果的に逆効果となるようなポジショニングをしてしまっている。。。
近位部を短縮させるようなポジショニングをしてしまっている。。。
クッションを外した後でクッションを入れる前よりも
下肢の内転内旋がひどくなっている事実を目の前にしながらも
「善かれ」と思って為したことなので
見ているのに観落としている、PDCAを回せない、という現実があると感じています。
もう一つは、
立ち上がりの問題です。
足で踏ん張って床半力を利用して立ち上がる方法を指導された人は多いと思います。
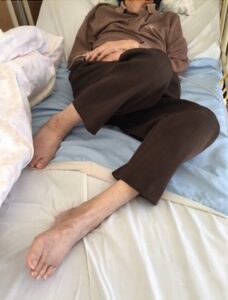
でも、この写真を見て重心がどこにあるか考えてみてください。
床半力は足底から垂直に働きますが(黄色い線)
重心は黄色い線よりも後方にあるので
床半力だけでは立ち上がれません。
後方にひっくり返ってしまいます。
そこで無自覚のうちに腰背部の筋肉を収縮させて離臀しようとします。
床半力の力を大きくしようとして
踏ん張れば踏ん張るほど
後方にひっくり返らないように
より強く腰背部の筋肉を使って離臀させる必要が生じます。
そして
移乗動作時には
自力遂行する方でも介助を受ける場合でも
離臀した状態のまま、股関節屈曲させたまま、方向転換をするケースが多いものです。
日中、長時間車椅子で離床する生活、
つまり股関節屈曲位を取り続ける生活をしていて
その上、1日に何回も行う移乗動作時に股関節屈曲を使う方法で動作して
さらに、臥床ときに筋の近位部を収縮させるようなポジショニングをして
。。。これで、股関節の屈曲拘縮が起こらないわけがないと思います。
でも、逆に言えば
日中、短時間でも臥床時間を設けて
移乗動作ときには腰背部を伸長させるような方法で移乗動作を行うように指導をして
臥床時には身体がリラックスできるようなポジショニングをする
。。。そうすれば、股関節の屈曲拘縮が起こりにくい状況を作れると確信しています。
上記全てを同時に実践できなくても
どれか一つだけでも変われば、身体の働きは相当変わります。












最近のコメント